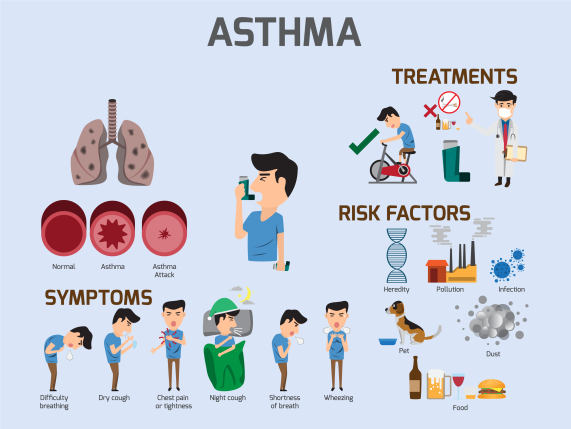
अस्थमा एक पुरानी श्वसन स्थिति है जो वायुमार्ग की सूजन और संकुचन की विशेषता है, जो अतिरिक्त बलगम का उत्पादन कर सकती है। इससे लोगों को सांस लेने में दिक्कत होती है, सांस लेते समय घरघराहट की आवाज आती है और सांस लेने में तकलीफ होती है। यह खांसी को भी ट्रिगर कर सकता है।
अस्थमा के प्रकार
अस्थमा इसकी गंभीरता और ट्रिगरिंग कारकों के आधार पर विभिन्न प्रकार का हो सकता है।
गंभीरता के आधार पर, इसे समूहों में बांटा जा सकता है:
- हल्का रुक-रुक कर
- हल्का लगातार
- मध्यम लगातार
- गंभीर लगातार
ट्रिगरिंग कारक के आधार पर, यह पुरानी स्थिति निम्न प्रकार की हो सकती है:
- ब्रोन्कियल : यह सबसे आम प्रकार है और फेफड़ों में ब्रोंची को प्रभावित करता है।
- एलर्जी : यह पालतू जानवरों की रूसी, भोजन, मोल्ड, पराग आदि जैसे एलर्जी के कारण होता है।
- आंतरिक : यह प्रकार हमारे द्वारा सांस लेने वाली हवा में जलन के कारण होता है, जैसे सिगरेट का धुआं, वायरल रोग, सफाई उत्पाद, इत्र, वायु प्रदूषण, आदि।
- व्यावसायिक : यह कार्यस्थल में गैसों, रसायनों, धूल, या लेटेक्स जैसे ट्रिगरिंग कारकों के कारण होता है।
- निशाचर : जैसा कि नाम से पता चलता है, इस प्रकार के अस्थमा में लक्षण रात में बिगड़ जाते हैं।
- खांसी का प्रकार : इस प्रकार की विशेषता लगातार, सूखी खांसी जैसे लक्षणों से होती है।
- मौसमी : यह प्रकार केवल वर्ष के कुछ निश्चित समय पर या कुछ स्थितियों में होता है जैसे कि सर्दियों में ठंडी हवा, घास के बुखार के दौरान पराग, आदि।
अस्थमा के कारण
अस्थमा में एक आनुवंशिक और साथ ही एक पर्यावरणीय घटक होता है। इन दो कारकों के बीच एक जटिल परस्पर क्रिया इस पुरानी बीमारी का कारण बनती है। कुछ सामान्य कारणों में शामिल हैं:
- यदि किसी व्यक्ति के माता-पिता में से एक या दोनों को अस्थमा है, तो वे इसके लिए अतिसंवेदनशील हो जाते हैं।
- वायरल संक्रमण का एक लंबा बचपन का इतिहास इस स्थिति का कारण हो सकता है।
- एलर्जी और जलन पैदा करने वाली चीजों के बार-बार संपर्क में आने से अस्थमा हो सकता है। आम इनडोर एलर्जी में धूल के कण, पशु प्रोटीन, पालतू जानवरों से रूसी, घरेलू क्लीनर से जहरीले धुएं, कवक के बीजाणु, पेंट और तिलचट्टे शामिल हैं।
- ठंडी और शुष्क हवा के अत्यधिक संपर्क में आने से यह स्थिति उत्पन्न हो सकती है।
- चिल्लाने, हंसने, रोने आदि जैसी मजबूत भावनाएं और तनाव अस्थमा को ट्रिगर कर सकता है।
- यह गैसों, धूल, या रासायनिक धुएं जैसे कार्यस्थल की अड़चनों के कारण शुरू हो सकता है।
- धुंधली पर्यावरणीय स्थिति, उच्च आर्द्रता और तीव्र वायु प्रदूषण उच्च घटना और पुनरावृत्ति का कारण बनते हैं।
- सिगरेट और अन्य प्रकार के तम्बाकू धूम्रपान करने से स्थिति विकसित होने का खतरा बढ़ जाता है।
- फ्लू और निमोनिया जैसे श्वसन रोग भड़क उठते हैं।
- कुछ मामलों में, शारीरिक गतिविधियों और व्यायाम में भाग लेने से हमला हो सकता है।
- बचपन में लड़कियों की तुलना में लड़कों में अस्थमा होने की संभावना अधिक होती है। हालांकि, वयस्कता में, महिलाएं पुरुषों की तुलना में अधिक बार स्थिति विकसित करती हैं।
- वयस्क और बच्चे जो मोटे या अधिक वजन वाले हैं, उनमें इस स्थिति के विकसित होने की संभावना अधिक होती है।
- एस्पिरिन, बीटा-ब्लॉकर्स, नेप्रोक्सन (एलेव), और इबुप्रोफेन (मोट्रिन आईबी, एडविल, अन्य) जैसी कुछ दवाएं इस स्थिति का कारण बन सकती हैं।
- संरक्षक और सल्फाइट विभिन्न प्रकार के पेय पदार्थों और खाद्य पदार्थों जैसे सूखे फल, झींगा, बियर, प्रसंस्कृत आलू और शराब में जोड़े जाते हैं।
- गैस्ट्रोओसोफेगल रिफ्लक्स डिजीज (जीईआरडी) एक ऐसी स्थिति है जिसमें पेट से एसिड वापस गले में चला जाता है।
इसके जोखिम कारक क्या हैं?
इस स्थिति के कई उद्धृत कारणों के बावजूद, शोधकर्ताओं के लिए यह अभी भी स्पष्ट नहीं है कि कुछ लोग इस स्थिति का विकास क्यों करते हैं जबकि अन्य नहीं करते हैं। हालांकि, कुछ जोखिम कारक जो आपके अस्थमा के विकास के जोखिम को बढ़ा सकते हैं उनमें शामिल हैं:
- स्थिति या एलर्जी का पारिवारिक इतिहास- इस स्थिति वाले रक्त संबंधी व्यक्ति, जैसे माता-पिता या भाई-बहन।
- एलर्जिक राइनाइटिस ( हे फीवर ) या एटोपिक डर्मेटाइटिस जैसी एलर्जी की स्थिति।
- अधिक वजन या मोटापा होना ।
- धूम्रपान और सेकेंड हैंड धुएं के संपर्क में आना।
- निकास धुएं या अन्य प्रकार के प्रदूषण के संपर्क में।
- हज्जाम की दुकान, खेती और निर्माण में प्रयुक्त रसायनों जैसे व्यावसायिक ट्रिगर्स के संपर्क में।
- एलर्जी के लिए एक्सपोजर।
- रासायनिक अड़चन के संपर्क में।
- एस्पिरिन, एनएसएआईडी जैसी दवाओं के संपर्क में।
- जन्म के समय कम वजन वाले बच्चों में इस स्थिति के विकसित होने की संभावना अधिक होती है।
- श्वासप्रणाली में संक्रमण।
- मौसम।
- अत्यधिक शारीरिक व्यायाम।
शहरी आबादी में वृद्धि को अस्थमा की घटनाओं और व्यापकता में वृद्धि से जोड़ा गया है।
लक्षण
अस्थमा के चार प्राथमिक लक्षण होते हैं। इसमे शामिल है:
- खाँसी
- साँस छोड़ने के साथ घरघराहट (संकीर्ण वायुमार्ग के माध्यम से अशांत वायु प्रवाह के कारण एक तेज़ सीटी की आवाज़)।
- सांस लेने में कठिनाई।
- सीने में जकड़न महसूस होना।
अस्थमा के अन्य लक्षणों में शामिल हैं :
- एक खांसी जो रात में खराब हो जाती है।
- लक्षण आमतौर पर एपिसोडिक होते हैं, और व्यक्ति बिना किसी लक्षण के लंबे समय तक जा सकते हैं।
- दमा के लक्षणों के लिए सामान्य ट्रिगर्स में एलर्जी (धूल के कण, पालतू जानवर, मोल्ड, तिलचट्टे, और पराग), वायरल संक्रमण और व्यायाम के संपर्क में शामिल हैं।
- कई लक्षण और लक्षण आमतौर पर गैर-विशिष्ट होते हैं और अन्य स्थितियों में भी देखे जाते हैं।
- लक्षण जो अस्थमा के अलावा अन्य स्थितियों का सुझाव दे सकते हैं, वे हैं संबंधित लक्षणों की उपस्थिति (जैसे कि धड़कन , सीने में बेचैनी, थकान और चक्कर आना), वृद्धावस्था में नए लक्षण की शुरुआत, और अस्थमा के लिए उपयुक्त दवाओं के प्रति प्रतिक्रिया की कमी।
- हृदय गति में वृद्धि, श्वसन दर में वृद्धि और श्वसन के लिए आवश्यक प्रयास।
- सांस की धीमी आवाज के साथ सांस लेने के लिए सहायक मांसपेशियों का उपयोग।
- मानव शरीर में सामान्य ऑक्सीजन स्तर से नीचे । निम्न रक्त ऑक्सीजन का स्तर श्वसन विफलता का संकेत देने वाला एक खतरनाक संकेत है।
- घबराहट
- फेफड़ों की कार्यक्षमता में कमी।
- ऊपर बताए गए लक्षणों के कारण सोने में परेशानी होना।
कुछ व्यक्तियों में, अस्थमा के लक्षण बढ़ सकते हैं, या निम्नलिखित मामलों में भड़क सकते हैं :
- उच्च तीव्रता या अत्यधिक व्यायाम।
- व्यावसायिक परिस्थितियों के कारण जलन पैदा करने वाली गैसों, रासायनिक धुएं या धूल के संपर्क में आना।
- पराग, पालतू जानवरों की रूसी, बीजाणु आदि जैसे एलर्जी के संपर्क में आना।
डॉक्टर को कब दिखाना चाहिए?
ज्यादातर लोगों में अस्थमा गंभीर या गंभीर नहीं होता है। हालांकि इस स्थिति का कोई इलाज नहीं है, लेकिन विशिष्ट जीवनशैली में बदलाव और प्रबंधन युक्तियों के साथ इसे आसानी से प्रबंधित किया जा सकता है, जिससे लोग अच्छी गुणवत्ता और स्वस्थ जीवन जी सकते हैं। जबकि अधिकांश लोगों को कभी-कभी मामूली भड़कने का अनुभव होता है, कुछ मामलों में डॉक्टर के पास जाने की आवश्यकता होती है, आमतौर पर आपातकालीन आधार पर। अस्थमा के निम्नलिखित लक्षणों के लिए आपातकालीन उपचार लेने में कोई भी देरी संभावित रूप से जीवन के लिए खतरा हो सकती है:
- यदि आप सांस की तकलीफ का सामना कर रहे हैं जो तेजी से बिगड़ रही है।
- यदि आप इनहेलर का उपयोग करने के बाद भी राहत महसूस नहीं करते हैं।
- यदि आप दिन-प्रतिदिन की गतिविधियों को करते समय सांस की गंभीर कमी का अनुभव कर रहे हैं।
आपके डॉक्टर के पास जाने की आवश्यकता वाली अन्य स्थितियों में शामिल हैं:
- अगर आप अस्थमा के मरीज हैं।
- निदान के बाद अपनी दमा की स्थिति की निगरानी के लिए।
- यदि आप देखते हैं कि आपका अस्थमा अधिक गंभीर हो रहा है।
- अपने उपचार की समीक्षा करने के लिए।
अस्थमा की जटिलताएं
अस्थमा एक पुरानी बीमारी है, और यह आपके साथ रहेगी। यदि आप सही सावधानी और निवारक उपाय नहीं करते हैं, तो कुछ जटिलताएँ जो आपको अनुभव हो सकती हैं, वे हैं:
- घरघराहट और खाँसी के कारण सोने में परेशानी।
- भड़कने के कारण स्कूल, कॉलेज या काम से गायब।
- इनहेलर और दवाओं के लंबे समय तक उपयोग के कारण होने वाले दुष्प्रभाव।
अस्थमा का निदान कैसे किया जाता है?
अस्थमा का निदान काफी हद तक चिकित्सा इतिहास और पूरी तरह से शारीरिक परीक्षण पर आधारित होता है। जिन लोगों की यह स्थिति होती है, उनमें आमतौर पर एलर्जिक राइनाइटिस, एलर्जी, घरघराहट, खाँसी और व्यायाम के दौरान या रात में लेटने पर सांस लेने में कठिनाई का पुराना इतिहास होता है। जब इन स्थितियों में दवा से राहत मिलती है, तो यह इस बात का संकेत है कि व्यक्ति अस्थमा से पीड़ित है।
निदान में सहायता करने वाली कुछ नैदानिक प्रक्रियाओं में शामिल हैं:
- स्पाइरोमेट्री : इसका उपयोग फेफड़े के कामकाज को मापने के लिए किया जाता है क्योंकि व्यक्ति एक ट्यूब में सांस लेता है। यदि एल्ब्युटेरोल जैसे ब्रोन्कोडायलेटर के प्रशासन के बाद व्यक्ति के फेफड़ों की कार्यप्रणाली में सुधार होता है, तो यह अस्थमा के निदान की पुष्टि करता है।
हालांकि, यह ध्यान रखना महत्वपूर्ण है कि सामान्य फेफड़े के कार्य परीक्षण इस स्थिति की संभावना से इंकार नहीं करते हैं।
- एक्सहेल्ड नाइट्रिक ऑक्साइड (FeNO) का मापन : यह एक साधारण श्वास व्यायाम द्वारा किया जाता है। एक्सहेल्ड नाइट्रिक ऑक्साइड के बढ़े हुए स्तर “एलर्जी” सूजन का सुझाव देते हैं, जो अस्थमा में देखा जाता है।
- सामान्य एयरोएलर्जेन के लिए त्वचा परीक्षण : पर्यावरणीय एलर्जी के प्रति संवेदनशीलता की उपस्थिति से अस्थमा की संभावना बढ़ जाती है। पर्यावरणीय पदार्थों से एलर्जी का पता लगाने के लिए त्वचा परीक्षण उपयोगी है।
- मेथाकोलिन चुनौती परीक्षण : यह परीक्षण वायुमार्ग की अति-प्रतिक्रिया का पता लगाता है। उत्तेजनाओं के जवाब में श्वास नलिकाओं के संकीर्ण होने की प्रवृत्ति को अति-प्रतिक्रियात्मकता कहा जाता है।
- स्पुतम ईोसिनोफिल्स : अस्थमा जैसी पुरानी स्थितियों में देखी जाने वाली ” एलर्जी ” सूजन के लिए यह एक और मार्कर है ।
- चेस्ट इमेजिंग : यह इमेजिंग टेस्ट जो हाइपरइन्फ्लेशन दिखा सकता है और अन्य स्थितियों, जैसे कि कार्डियक टेस्टिंग को बाहर निकालने में मदद कर सकता है, का भी कुछ मामलों में उपयोग किया जाता है।
- रक्त परीक्षण : यह अस्थमा के प्रकारों में अंतर करने में मदद करता है। रक्त परीक्षण एलर्जी एंटीबॉडी (IgE) या विशेष श्वेत रक्त कोशिकाओं के स्तर को जानने में मदद करते हैं जिन्हें एलर्जी या बाहरी अस्थमा से संबंधित ईोसिनोफिल कहा जाता है।
अस्थमा के लिए इलाज
चूंकि अस्थमा का इलाज नहीं किया जा सकता है, इसलिए अस्थमा के उपचार के लक्ष्यों में शामिल हैं:
- पर्याप्त लक्षण प्रबंधन।
- ट्रिगर कारकों को कम करें।
- फेफड़ों के सामान्य कार्य को बनाए रखें।
- सामान्य गतिविधि और जीवन की गुणवत्ता बनाए रखें।
- निर्धारित दवाओं के कम से कम दुष्प्रभाव होने चाहिए।
इस स्थिति के उपचार में आमतौर पर लंबी अवधि की दवाएं, प्राथमिक चिकित्सा या त्वरित राहत, सांस लेने के व्यायाम और घरेलू उपचार शामिल होते हैं। आपकी स्थिति, समग्र स्वास्थ्य, उम्र और ट्रिगर कारकों के आधार पर, आपका डॉक्टर आपके अस्थमा के लिए सर्वोत्तम उपचार योजना निर्धारित करेगा।
दवाओं के विभिन्न वर्गों का उपयोग दवाओं के रूप में किया जाता है, और इन्हें दीर्घकालिक दवाओं और त्वरित-राहत दवाओं में समूहीकृत किया जा सकता है।
सबसे प्रभावी विरोधी भड़काऊ एजेंट इनहेलेशन कॉर्टिकोस्टेरॉइड्स (आईसीएस) हैं और इन्हें पहली पंक्ति माना जाता है। आईसीएस को अस्थमा की अधिकता के जोखिम को कम करने में बहुत प्रभावी माना जाता है। आईसीएस और लंबे समय तक काम करने वाले ब्रोन्कोडायलेटर (एलएबीए) के संयोजन का अस्थमा नियंत्रण में सुधार पर महत्वपूर्ण लाभकारी प्रभाव पड़ता है।
इस स्थिति के लिए आमतौर पर इस्तेमाल की जाने वाली दवाएं हैं :
- शॉर्ट-एक्टिंग ब्रोन्कोडायलेटर्स (एल्ब्युटेरोल) त्वरित राहत देने में मदद करते हैं और व्यायाम-प्रेरित लक्षणों के संयोजन के साथ इसका उपयोग किया जा सकता है।
- इनहेल्ड स्टेरॉयड (बाइडसोनाइड, फ्लाइक्टासोन, मेमेटासोन, बीक्लोमेथासोन, फ्लुनिसोलाइड, सिकलसोनाइड) पहली पंक्ति की सूजन-रोधी चिकित्सा हैं।
- लंबे समय तक काम करने वाले ब्रोन्कोडायलेटर्स (फॉर्मोटेरोल, सैल्मेटेरोल, विलेनटेरोल) को आईसीएस में एडिटिव थेरेपी के रूप में जोड़ा जाता है।
- ल्यूकोट्रिएन संशोधक ज़ाफिरलुकास्ट, (मॉन्टेलुकास्ट, ज़िल्यूटन) विरोधी भड़काऊ एजेंटों के रूप में काम करते हैं।
- एंटीकोलिनर्जिक एजेंट (आईप्रेट्रोपियम ब्रोमाइड, टियोट्रोपियम) थूक के उत्पादन को कम करने में मदद कर सकते हैं।
- एलर्जी के प्रकार में एंटी-आईजीई उपचार (ओमालिज़ुमाब) का उपयोग किया जा सकता है।
- ईोसिनोफिलिक अस्थमा में एंटी-आईएल 5 उपचार (मेपोलिज़ुमैब, रेसलिज़ुमैब) का उपयोग किया जा सकता है।
- क्रोमोन (क्रॉमोलिन, नेडोक्रोमिल) मस्तूल कोशिकाओं (एलर्जी कोशिकाओं) को स्थिर करते हैं लेकिन नैदानिक अभ्यास में शायद ही कभी उपयोग किए जाते हैं।
- थियोफिलाइन ब्रोन्कोडायलेशन (वायुमार्ग को खोलने) में मदद करता है, लेकिन प्रतिकूल साइड-इफेक्ट प्रोफाइल के कारण नैदानिक अभ्यास में शायद ही कभी इसका उपयोग किया जाता है।
- प्रणालीगत स्टेरॉयड (प्रेडनिसोन, प्रेडनिसोलोन, मिथाइलप्रेडनिसोलोन [सोलू-मेड्रोल, मेड्रोल, डेक्सामेथासोन) सूजन-रोधी दवाएं हैं जिनका उपयोग फ्लेयर-अप के इलाज के लिए किया जाता है लेकिन इसके कई दुष्प्रभाव होते हैं।
- मोनोक्लोनल एंटीबॉडी इस स्थिति का इलाज करने के लिए अगले कुछ वर्षों में उपलब्ध होंगे।
- इम्यूनोथेरेपी या एलर्जी शॉट्स स्थिति के एलर्जी रूपों में दवा के उपयोग को कम करते हैं।
- दवाओं को आमतौर पर इनहेलर या नेबुलाइज़र समाधान के माध्यम से प्रशासित किया जाता है। अस्थमा के इलाज में धूम्रपान बंद करना या धूम्रपान के संपर्क को कम करना आवश्यक है। एलर्जिक राइनाइटिस और गैस्ट्रोओसोफेगल रिफ्लक्स डिजीज ( जीईआरडी ) जैसी स्थितियों का इलाज करने से लक्षण नियंत्रण में सुधार होता है। बुखार को रोकने के लिए इन्फ्लूएंजा और निमोनिया के टीके दिए जाते हैं।
- हालांकि अस्थमा के कई रोगियों को बाह्य रोगियों के रूप में माना जाता है, गंभीर तीव्रता का प्रबंधन आपातकालीन विभाग में किया जाता है। इन रोगियों को पूरक ऑक्सीजन, प्रणालीगत स्टेरॉयड के प्रशासन, ब्रोन्कोडायलेटर्स जैसे नेबुलाइज्ड समाधान की आवश्यकता होती है। खराब परिणामों वाले मरीजों को एक विशेषज्ञ (फुफ्फुसीय विशेषज्ञ या एलर्जीवादी) के पास भेजा जाता है।
जबकि इनमें से कुछ अल्पकालिक उपयोग के लिए हैं, अन्य दीर्घकालिक दवाएं हैं जिन्हें अस्थमा के लक्षणों को रोकने के लिए दैनिक रूप से लेने की आवश्यकता होती है। इनमें इनहेल्ड कॉर्टिकोस्टेरॉइड्स, ल्यूकोट्रिएन संशोधक, बीटा-एगोनिस्ट्स, कॉम्बिनेशन इनहेलर्स और थियोफिलाइन शामिल हैं।
त्वरित-राहत/प्राथमिक चिकित्सा दवाएं अस्थमा के लक्षणों से त्वरित, अल्पकालिक राहत प्रदान करने के लिए उपयोग की जाने वाली दवाएं हैं। व्यायाम या ज़ोरदार गतिविधियों से पहले डॉक्टर द्वारा इन्हें लेने की भी सिफारिश की जा सकती है। इनमें नेब्युलाइज़र और रेस्क्यू इनहेलर शामिल हैं जो फ़्लेयर-अप के दौरान दवाओं को आपके फेफड़ों में गहराई तक ले जाने में आपकी मदद करते हैं। ब्रोंकोडायलेटर्स आपके फेफड़ों की कसी हुई मांसपेशियों को आराम देने में मदद करते हैं। विरोधी भड़काऊ दवाएं आपके फेफड़ों में सूजन को लक्षित करने और लड़ने में मदद करती हैं।
लंबे समय तक अस्थमा को मैनेज करने में ब्रीदिंग एक्सरसाइज बहुत उपयोगी होती है। ये अभ्यास आपके फेफड़ों में और बाहर अधिक हवा पास करने में आपकी मदद करते हैं। समय के साथ, साँस लेने के व्यायाम फेफड़ों की क्षमता बढ़ाने और अस्थमा के गंभीर लक्षणों से लड़ने में मदद करते हैं।
घरेलू इलाज : कुछ घरेलू उपचार लक्षणों को बढ़ने से रोकने में कारगर होते हैं और काम आ सकते हैं। कॉफी और कैफीन युक्त चाय वायुमार्ग को खोलने और लक्षणों को चार घंटे तक कम करने में मदद करती है। नीलगिरी, लैवेंडर, तुलसी जैसे आवश्यक तेलों को सांस लेने से भी आपके लक्षणों को दूर करने में मदद मिलती है।
अस्थमा के लिए घरेलू इलाज
कई घरेलू उपचार आपके अस्थमा को प्रबंधित करने में मदद कर सकते हैं। कुछ प्रभावी उपायों में शामिल हैं:
- अदरक : अदरक को छोटे-छोटे टुकड़ों में काटकर उबलते पानी में डाल दें। इसे पांच मिनट तक रहने दें। ठंडा होने के बाद इसे पी लें।
- सरसों का तेल : सरसों के तेल में थोड़ा सा कपूर डालकर गर्म करें। ठंडा होने के बाद इसे छाती पर मलें।
- अंजीर : 3 अंजीर रात को पानी में भिगो दें। सुबह उठकर अंजीर खाकर पानी पी लें।
- लहसुन : एक गिलास दूध में लहसुन की 3 कलियां डालकर उबाल लें और ठंडा होने पर पिएं।
- कॉफी : कॉफी एक बेहतरीन ब्रोन्कोडायलेटर है।
आप अस्थमा को कैसे रोक सकते हैं?
अस्थमा को रोका नहीं जा सकता। हालांकि, इसे एक गंभीर, जीवन-धमकी प्रकरण में बढ़ने से प्रबंधित करने और रोकने के कई तरीके हैं। आपका चिकित्सक या पल्मोनोलॉजिस्ट आपके लिए एक प्रबंधन योजना तैयार करेगा जिसमें निम्नलिखित निवारक उपाय शामिल होंगे:
- अस्थमा कार्य योजना का पालन करें : अस्थमा के दौरे को प्रबंधित करने के लिए अपने डॉक्टर और स्वास्थ्य देखभाल टीम की मदद से अपनी निर्धारित दवाएं लें। यह एक चल रही बीमारी है जिसके लिए नियमित निगरानी और उपचार की आवश्यकता होती है।
- इन्फ्लूएंजा और निमोनिया के लिए टीका लगवाएं : फ्लू और निमोनिया के टीके भड़कने से रोकने के लिए दिए जाते हैं।
- रोग को पहचानें और उनसे बचें : पराग से लेकर वायु प्रदूषण तक कई एलर्जी और अड़चनें हमलों को ट्रिगर करेंगी।
- अपनी श्वास की निगरानी करें : होम पीक फ्लो मीटर का उपयोग पीक एयरफ्लो को मापने और रिकॉर्ड करने के लिए किया जाता है। खांसी, घरघराहट, या सांस की तकलीफ को हमले के चेतावनी संकेत के रूप में पहचाना जाता है, और तत्काल कार्रवाई की जानी चाहिए।
- हमलों को जल्दी पहचानें और उनका इलाज करें : यदि हमलों का पता लगाया जाता है और जल्दी इलाज किया जाता है तो एक व्यक्ति को गंभीर हमले की संभावना कम होती है। जब आपका चरम प्रवाह माप कम हो जाता है, तो यह आने वाले हमले की चेतावनी है। निर्देश के अनुसार अपनी दवाएं लें और किसी भी गतिविधि को तुरंत बंद कर दें जिससे हमला हो सकता है। यदि आपके लक्षणों में सुधार नहीं होता है, तो अपनी कार्य योजना में निर्देशित चिकित्सा सहायता प्राप्त करें।
- दवा को बताए अनुसार लें : सिर्फ इसलिए कि आपके लक्षणों में सुधार हो रहा है, डॉक्टर की राय के बिना कभी भी दवा न बदलें। प्रत्येक चिकित्सा यात्रा के लिए दवाओं को ले जाना एक अच्छा विचार है ताकि डॉक्टर दवाओं के उपयोग की दोबारा जाँच करें और आपको सही दवा लेने में मदद करें।
- क्विक-रिलीफ इनहेलर के बढ़ते उपयोग पर ध्यान दें : यदि कोई व्यक्ति एल्ब्युटेरोल जैसे क्विक-रिलीफ इनहेलर के उपयोग में वृद्धि को नोटिस करता है, तो यह इंगित करता है कि अस्थमा नियंत्रण में नहीं है। आपका डॉक्टर उपचार को समायोजित करेगा।
COVID-19 महामारी के दौरान बरती जाने वाली सावधानियां :
कॉमरेडिडिटी वाले लोगों को COVID-19 के लिए उच्च जोखिम वाली श्रेणी में कहा जाता है । दोनों ही बीमारियों के सांस लेने की स्थिति होने के कारण, COVID-19 अस्थमा से पीड़ित लोगों में महत्वपूर्ण और गंभीर बीमारी का कारण बन सकता है। इसलिए इस पुरानी सांस की स्थिति वाले लोगों को खुद को COVID-19 से बचाने के लिए निम्नलिखित सावधानियां बरतने की आवश्यकता है:
- जोखिम के जोखिम को कम करने के लिए जितना हो सके घर पर रहें।
- अपनी चिकित्सा आपूर्ति पर स्टॉक करें।
- प्रतिदिन दूसरों से सामाजिक दूरी बनाए रखें।
- दूसरों से दूर रहें जो बीमार हैं।
- अपने हाथों को अक्सर साबुन और पानी से साफ करें या अल्कोहल-आधारित हैंड सैनिटाइज़र का उपयोग करें।
- अगर आपके घर में कोई बीमार है, तो उसे परिवार के बाकी सदस्यों से अलग करें ताकि COVID-19 संक्रमण के जोखिम को कम किया जा सके।
- आप या आपके परिवार द्वारा बार-बार छुई जाने वाली चीजों को साफ और कीटाणुरहित करें। यदि संभव हो तो, किसी ऐसे व्यक्ति से कहें जिसे दमा नहीं है, घर पर सफाई और कीटाणुरहित करने का काम करें।
- फोन, रिमोट, टेबल, डोर नॉब्स, लाइट स्विच, काउंटरटॉप्स, हैंडल, डेस्क, कीबोर्ड, शौचालय, नल और सिंक जैसी सतहों को रोजाना साफ और कीटाणुरहित करें।
- व्यक्तिगत घरेलू सामान जैसे कप और तौलिये को साझा न करें।
इन सावधानियों को लेने के साथ-साथ, आपको अपने डॉक्टर और स्वास्थ्य देखभाल टीम द्वारा बनाई गई अपनी अस्थमा योजना का भी पालन करना चाहिए, जिसमें शामिल हैं:
- स्टेरॉयड (या कॉर्टिकोस्टेरॉइड) वाले किसी भी इनहेलर सहित अपनी वर्तमान दवाएं जारी रखें।
- अपने इलाज करने वाले डॉक्टर से बात किए बिना कोई भी दवा बंद न करें या अपनी उपचार योजना न बदलें।
- अपने इलाज के बारे में किसी भी चिंता के बारे में अपने डॉक्टर से चर्चा करें।
- जानिए अपने इनहेलर का उपयोग कैसे करें।
- किसी भी संभावित ट्रिगर से बचें।
- COVID-19 के कारण होने वाली मजबूत भावनाएं हमले को ट्रिगर कर सकती हैं। अपने तनाव और चिंता से निपटने के लिए कदम उठाएं । अपने डर से निपटने का तरीका जानने के लिए अपने इलाज करने वाले डॉक्टर को बुलाएं।
निष्कर्ष
अस्थमा एक अत्यंत सामान्य पुरानी स्थिति है। यह एक ऐसी बीमारी है जहां वायुमार्ग सूज जाता है, और अतिरिक्त बलगम उत्पादन के कारण ब्रोन्कियल ट्यूब संकीर्ण हो जाती है, और मांसपेशियां सिकुड़ जाती हैं, जिससे सामान्य सांस लेना मुश्किल हो जाता है। कुछ के लिए, यह एक छोटी सी कठिनाई हो सकती है, जबकि अन्य के लिए, यह एक जानलेवा दमा का दौरा पड़ सकता है।
इस पुरानी स्थिति के लिए चिकित्सा निदान की आवश्यकता होती है और चिकित्सा पेशेवरों द्वारा पूरी तरह से इलाज योग्य है। यह आमतौर पर सांस लेने में कठिनाई, सीने में दर्द, खाँसी और घरघराहट का कारण बनता है। दमा के रोगियों में लक्षणों का भड़कना आम है। उचित अस्थमा कार्य योजनाओं और समय पर दवाओं के साथ, अस्थमा को प्रभावी ढंग से नियंत्रित किया जा सकता है।
अक्सर पूछे जाने वाले प्रश्न
मैं अस्थमा ट्रिगर्स से कैसे बच सकता हूँ?
यहां कुछ तरीके दिए गए हैं जिनसे आप रोग से दूर रह सकते हैं:
- वायुजनित एलर्जी की संख्या को कम करने के लिए एयर कंडीशनर का उपयोग करना।
- साज-सज्जा को दूषित करना और अपने घर और आसपास को साफ और स्वच्छ रखना।
- एक डिह्युमिडिफ़ायर की मदद से इष्टतम आर्द्रता बनाए रखना।
- नियमित रूप से अपने बाथरूम की सफाई करके मोल्ड स्पोर्स को बढ़ने से रोकें।
पीक फ्लो रेट को कैसे मापें?
आप पीक फ्लो मीटर जैसे हैंडहेल्ड डिवाइस से अपने पीक एक्सपिरेटरी फ्लो रेट (पीईएफआर) को आसानी से माप सकते हैं। यह उपकरण आपके फेफड़ों की हवा को बाहर निकालने की क्षमता को मापेगा। आपका स्वास्थ्य सेवा प्रदाता आपको उपयोग करने के लिए पीक फ्लो मीटर के प्रकार के बारे में सलाह देगा।
ब्रोन्कोडायलेटर्स के कुछ प्रमुख दुष्प्रभाव क्या हैं?
घबराहट, तेजी से दिल की धड़कन, कंपकंपी और बार-बार होने वाला सिरदर्द ब्रोन्कोडायलेटर्स और जल्दी राहत देने वाली अस्थमा दवाओं के कुछ प्रमुख दुष्प्रभाव हैं। ये दुष्प्रभाव साँस लेने की तुलना में मौखिक रूप से बिगड़ जाते हैं।